Es fácil oír cada vez con mayor frecuencia la palabra “ictus” como causa de fallecimiento o como evento, a partir del cual, la persona empieza a perder calidad de vida. Aunque no fallezca en el acto, probablemente sufra parálisis, pérdida del habla e incluso existe la posibilidad de que se empiecen a observar signos de alguna enfermedad neurodegenerativa. El ictus está cada vez más presente en las conversaciones diarias, y muchos de nosotros tenemos un amigo o conocido que lo ha sufrido[i]
Técnicamente, consiste en la repentina[ii] obstrucción de un vaso sanguíneo del cerebro (también conocido como embolia o trombosis cerebral), la rotura de este, o ambos eventos simultáneamente.
Cabe destacar que el accidente cerebrovascular o ictus está entre las tres primeras causas de muerte y primera[iii] causa de invalidez en la edad adulta. Además, según la FEI (Federación Española de Ictus)[iv] es la primera causa de muerte en mujeres en nuestro país y la segunda causa en hombres.
Factores de Riesgo en aparición de Ictus
Para poder prevenir el accidente cerebrovascular, debemos conocer cuáles son los potenciales factores causantes. Hay que diferenciar los factores de riesgos más estudiados y los que aun se encuentran en estudio, al no haber evidencia suficiente que indique el papel que juegan en este tipo de enfermedades.
Dentro de esta clasificación debemos distinguir también entre los factores que son modificables y los que no. Los factores modificables son aquellos que se pueden cambiar, como puede ser el hábito de fumar y los factores no modificables son factores que son inherentes a nosotros y que no podemos cambiar, como puede ser la edad. Así mismo son importantes puesto que dependiendo de los factores que presente el individuo, la prevención o la cura irán enfocadas de maneras distintivas.
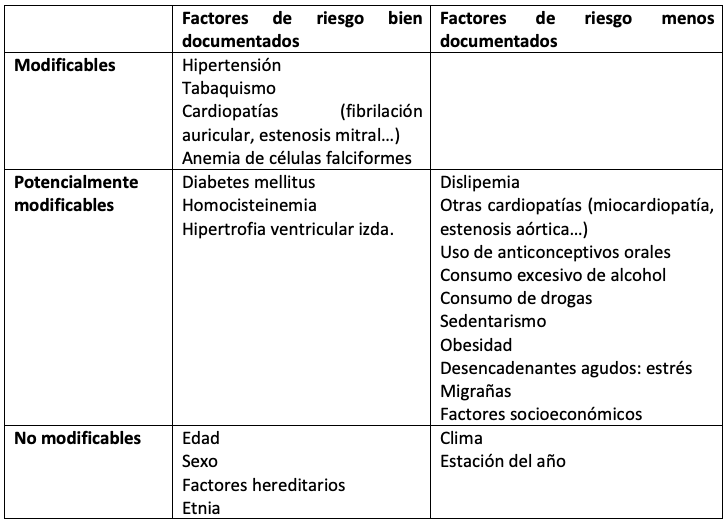

Tabla 1. (Modificado de [v]). Factores de riesgos más y menos documentados como posibles desencadenantes del ictus isquémico.
La pregunta que nos haríamos a continuación sería, ¿qué factor podría estar predominando en las mujeres (ya que como nos dice la literatura, es la primera causa de muerte en este sexo) que no esté presente en hombres o que lo esté pero de forma minimizada?
Un estudio publicado en 2006[vi] reafirmó lo que ya confirmaba un estudio realizado en 2004, conocido como el Estudio del corazón de la ciudad de Copenhaguen [vii] (estudio de cohorte prospectiva con un seguimiento de 5 años). En dicho estudio, se concluyó que el riesgo de muerte tras sufrir un evento de ictus era superior en mujeres respecto a hombres en aquellos individuos que padecían de fibrilación auricular. Como aparece en la tabla superior, la fibrilación auricular supone un riesgo de muerte por infarto cerebrovascular y este es superior en las mujeres.
En un metaanálisis[viii] (un estudio que revisa otras publicaciones para recopilar información) publicado en 2017, se analizaron 9 estudios de cohorte obtenidos de bases de datos científicas (Pubmed, Cochrane y Embase) encontraron asociación entre mujeres que padecían de SOP (síndrome de ovario poliquístico) y un aumento del riesgo de ictus. Se acentuaba más esta relación cuando se incluía la variable del IMC (relación entre el peso y la altura); a mayor IMC en mujeres con SOP mayor riesgo de padecer ictus. Aun así, no eran datos determinantes ya que era necesario ahondar en el tipo de SOP de cada individuo y considerar más variables como el estilo de vida y la presencia de otras enfermedades metabólicas.
Una revisión de 2017[ix] que estudió múltiples estudios longitudinales y prospectivos que trataban la asociación entre el SOP y las enfermedades que involucran tanto el corazón como el cerebro, nos incitan a investigar aún más sobre el tema. Parece clara la asociación existente entre SOP y desórdenes metabólicos (insulinorresistencia p.e.) con el riesgo cardiometabólico. En dicha revisión, un estudio nacional en Dinamarca concluyó que las mujeres con SOP mostraban mayor índice de enfermedades cardiovasculares como hipertensión y dislipemia (factores modificables, ver Tabla 1) respecto a aquellas que no lo tenían.
Algo similar reiteraba otro estudio en Taiwán, que tras 6 años de seguimiento, observó un aumento en la incidencia de muerte por enfermedad coronaria en las pacientes con comorbilidad cardiometabólica.
Como se puede observar en la tabla 1 y está demostrado en diversos estudios[x], la migraña supone un factor de riesgo para sufrir ictus. En estudios de los años 60 y 70[xi] mujeres que tomaban pastillas anticonceptivas y sufrían de migraña con aura (es decir un tipo de migraña que cursa con síntomas como mareos y visión borrosa entre otros previos al dolor de cabeza típico), tenían riesgo de ictus isquémico. La cuestión es que la dosis actual de etinil estradiol contenida en fármacos anticonceptivos es mucho menor respecto a aquella década, lo que se ha visto que no aumenta el riesgo de ictus, y que incluso podría prevenir migrañas menstruales y reducir la frecuencia de aura. Es por esto que este factor de riesgo debe seguir siendo estudiado.
Otro de los factores de riesgo es la hipertensión, que además durante el embarazo se considera una causa de comorbilidad y mortalidad perinatal. De un estudio realizado en una cohorte prospectiva en el Reino Unido[xii], se concluyó que el riesgo de sufrir un ictus isquémico o de padecer de enfermedades cardiovasculares es más elevado si en el embarazo las mujeres padecían hipertensión. Sin embargo, este riesgo era menor si se trataba desde su detección. La dislipemia (altos niveles de lípidos en sangre) parecía tener también un papel protagonista en estos procesos patológicos, aunque no se obtuvo datos relevantes en este estudio.
Esta breve revisión está escrita con la intención de buscar las causas que expliquen por qué el ictus es la primera causa de muerte en mujeres, aunque a la vista está que probablemente no exista una causa única, sino más bien la multicausalidad, es decir, la interacción entre los distintos factores. Es complicado determinar qué causas son predominantes en la mujer, ya que en una única persona pueden estar interfiriendo múltiples factores. Sin embargo, se observan algunos indicios claros no presentes en el hombre, como puede ser el caso del SOP. Una vez llegados hasta aquí es necesaria la revisión de más estudios científicos para obtener resultados concluyentes.
Elaborado por: Ouyan Zhang
Estudiante en Prácticas en NutriNour
Supervisado por: Daniel Mantas
Nutricionista clinico
AND-00652
[i] AA.VV (2014). ¿Qués es el ictus? ¿Por qué ocurre? ¿Cómo se trata? Capítulo 1: Valencia. Societat Valenciana de Neurologia. (Consultado: 29/10/2018). Recuperado de https://www.svneurologia.org/libroictus.html
[ii] Mateos, V (Doctor) (2018). Qué es un ictus. Te contamos todo acerca de esta obstrucción de los vasos sanguíneos: Madrid. Infosalus.com. (Consultado: 30/10/2018). Recuperado de https://www.infosalus.com/enfermedades/neurologia/ictus/que-es-ictus-29.html
[iii] Martínez Vila, E. Saber más sobre el accidente cerebrovascular: Navarra. Clínica Universidad de Navarra. (Consultado: 31/10/2018). Recuperado de: https://www.cun.es/enfermedades-tratamientos/enfermedades/ictus
[iv] FEI (Federación Española de Ictus) (2017). Ictus un problema socio- sanitario: Barcelona. FEI. (Consultado: 31/11/2018). Recuperado de: https://ictusfederacion.es/infoictus/codigo-ictus/
[v] Martínez-Vila, E. (Departamento de Neurología y Neurocirugía Clínica Universitaria: Pamplona). Factores de riesgo ictus. Gerontologia.udc.es. (Consultado: 31/10/2018). Recuperado de: http://gerontologia.udc.es/habitos_saludables/sites/default/files/images/contenido/cerebro/pdf/Ictus/Factores-de-Riesgo-para-el-Ictus.pdf
[vi] Roquer, J., Rodriguez- Campello, A., Gomis, M., Martínez- Rodríguez J.E., Munteins, E., et al. (2006). Comparison of the effect of atrial fibrillation on the risk of early death after stroke in women versus men. Journal of Neurology, 253(11), 1484- 1489. (Consultado: 1/11/2018) Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC1705508/?report=classic#CR15
[vii] Friberg, J., Scharling, J., Gadsboll, N. y Jensen, G.B. (2004). Comparison of the impact of atrial fibrillation on the risk of stroke and cardiovascular death in women versus men (The Copenhagen City Heart Study). American Journal of cardiology, 94(7), 889-94. (Consultado: 1/11/2018). Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/15464671
[viii] Zhou, Y., Wang, X., Jiang, Y., et al. (2017). Association between polycystic ovary síndrome and the risk of stroke and all cause mortality: insights from a meta- analysis. Ginecology and Endocrinology, 33(12), 904-910. (consultado: 2/11/2018). Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/28696807
[ix] Bajuk Studen, K., y Pfeifer, M. (2017). Cardiometabolic risk in polycystic ovary syndrome. Endocrinology connection, 7(7), R238- R251. (Consultado: 2/11/2018). Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6026886/
[x] Bousser M.G. (2004). Estrogens, migraine, and stroke. American Heart Association Journal, 35(11 Suppl 1), 2652-6. (Consultado: 2/11/2018). Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/15459439
[xi] Calhoun A. H., y Batur, P. (2017). Combined hormonal contraceptives and migraine: An update on the evidence. Cleveland Clinic Journal of Medicine, 84(8), 631-638. (Consultado: 2/11/2018). Disponible: https://www.mdedge.com/ccjm/article/143325/drug-therapy/combined-hormonal-contraceptives-and-migraine-update-evidence
[xii] Canoy, D., Cairns B. J., Balkwill, A., Wright, F.L., et al. Hypertension in pregnancy and risk of coronary heart disease and stroke: A prospective study in a large UK cohort. (2016). International Journey of Cardiology, 222, 1012-1028. (Consultado 2/11/2018). Disponible en: https://www.internationaljournalofcardiology.com/article/S0167-5273(16)31565-0/fulltext


Comments